Инфаркт миокарда
Инфаркт миокарда
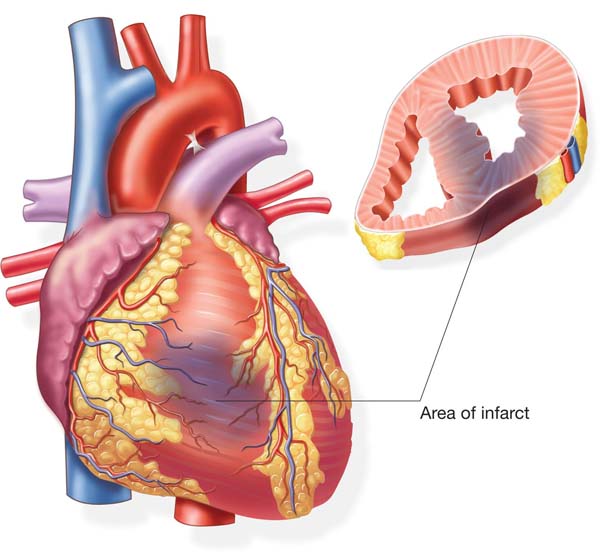
Инфаркт миокарда - заболевание сердца, обусловленное острой недостаточностью его кровоснабжения, с возникновением очага некроза в сердечной мышце; важнейшая клиническая форма ишемической болезни сердца.
Главные факторы патогенеза: коронаротромбоз (острая закупорка просвета артерии), приводящий к крупноочаговому, чаще к трансмуральному, некрозу миокарда; коронаростеноз (острое сужение просвета артерии набухшей атеросклеротической бляшкой, пристеночным тромбом) с крупноочаговым, как правило, инфарктом миокарда; стенозирующий распространенный коронаросклероз (резкое сужение просвета 2-3 коронарных артерий) обычно на фоне значительно выраженного миокардиосклероза, приводящий к так называемым мелкоочаговым, чаще-субэндокардиальным инфарктам миокарда. Последняя категория инфарктов миокарда отнюдь не является "мелкой" по своему клиническому значению, по частоте осложнений и по последствиям для больного, в особенности это касается субэндокардиальных инфарктов в тех случаях, когда они обнаруживаются электрокардиографически во всех стенках левого желудочка сердца (летальность при таких инфарктах миокарда существенно превышает летальность при трансмуральных инфарктах).
Симптомы, течение. Началом инфаркта миокарда считают появление приступа интенсивной и продолжительной (более 30 мин, нередко многочасовой) загрудинной боли (ангинозное состояние), не купирующейся повторными приемами нитроглицерина; реже в картине приступа преобладает удушье или боль сосредотачивается в подложечной области (астматическая и гастралгическая формы острого инфарктного приступа). Осложнения острого приступа: кардиогенный шок; острая левожелудочковая недостаточность вплоть до отека легких; тяжелые тахиаритмии с артериальной гипотензией, внезапная клиническая смерть следствие фибрилляции желудочков (реже асистолии). Желудочковые эктопические аритмии в первые часы после острого приступа часто отражают восстановление проходимости венечной артерии (лизис тромба), наступившее либо спонтанно, либо под действием тромболитической терапии (стрептодеказа и другие тромболитические препараты).
В остром периоде наблюдаются артериальная гипертензия (часто значительная), исчезающая после стихания боли и не требующая применения гипотензивных препаратов; учащение пульса (не всегда); повышение температуры тела (со 2-3-х суток); гиперлейкоцитоз, сменяющийся стойким повышением СОЭ; в сыворотке крови - преходящий прирост гликемии, азотемии, уровня фибриногена, активности ферментов - креатинкиназы и ее миокардиального изофермента (в пределах первых 48 ч), АсАТ (в пределах 72 ч), ЛДГ и ее изофермента ЛДГ1 (в пределах 5 сут); эпистенокардический перикардит (боль в области грудины, особенно при дыхании, нередко шум трения перикарда, выслушиваемый у левого края грудины).
На серии ЭКГ отмечаются значительный, часто куполообразный подъем сегментов ST, затем - появление уширенных (не менее 0,04 с) зубцов Q, снижение амплитуды зубцов R или возникновение QS-формы желудочкового комплекса (иногда лишь спустя 24- 48 ч и даже 3-5 дней от начала инфаркта миокарда) в отведениях, соответствующих преимущественной локализации очага (зоны) поражения в сердечной мышце. Около 1/4 всех крупноочаговых инфарктов миокарда либо не сопровождаются убедительными изменениями на ЭКГ (особенно при повторных инфарктах, при внутрижелудочковых блокадах), либо такие изменения выявляются лишь в дополнительных отведениях. Диагностически доказательны изменения не на одной ЭКГ, а только определенная последовательность изменений комплекса QRS и сегмента ST, зарегистрированная на серии ЭКГ.
Осложнения госпитального периода инфаркта миокарда: эйфория, некритичное поведение, вплоть до психотического состояния; возобновление болей в груди вследствие рецидива инфаркта, появления фибринозного перикардита, резких колебаний частоты и регулярности ритма сердца, присоединения инфаркта легкого (плеврит!), формирование внешнего разрыва миокарда; пароксизмы тахиаритмии, а также ранние (вблизи зубца Т предшествующего кардиокомплекса) политопные и групповые желудочковые экстрасистолы; атриовентрикулярная блокада II-III степени; синдром слабости синусового узла: аневризма левого желудочка; внезапная смерть (аритмия терминального характера или разрыв сердца с гемотампонадой перикарда); острая сердечная недостаточность; кардиогенный шок; тромбоэмболии в системе легочной артерии. Редкие осложнения: эмболический инфаркт головного мозга; тромбоэмболии ветвей брыжеечной артерии; профузное кровотечение из острых трофических язв слизистой оболочки желудка, кишечника; острое расширение желудка; эмболия артерий нижних конечностей; "постинфарктный синдром" (Дресслера); разрыв межжелудочковой перегородки; разрыв"папиллярной мышцы.
Сердечная недостаточность нередко проявляется впервые лишь тогда, когда больной начинает ходить, и оказывается причиной "поздних" инфарктов легких (тромбоэмболия ветвей легочной артерии).
Диагноз инфаркта миокарда доказателен при одновременном наличии у больного клинической картины ангинозного приступа (или астматического его эквивалента), гиперферментемии в типичные сроки, характерных изменений на ЭКГ, описанных выше. Типичная клиническая картина болевого приступа с появлением (в характерной последовательности) гиперлейкоцитоза, гипертермии, увеличенной СОЭ, признаков перикардита заставляет предполагать инфаркт миокарда и проводить соответствующее лечение больного даже в том случае, если на ЭКГ отсутствуют доказательные для инфаркта изменения. Диагноз подтверждается анализом дальнейшего течения болезни (выявление гиперферментемии, осложнений, в особенности левожелудочковой недостаточности). Подобным же образом обосновывается ретроспективное диагностическое предположение об инфаркте миокарда, осложняющем течение других болезней или послеоперационного периода.
Для диагноза мелкоочагового инфаркта необходимо наличие у больного названных выше 3 компонентов, но интенсивность и продолжительность болевого приступа, реактивные сдвиги со стороны крови, температуры тела, активности ферментов сыворотки, а также изменения ЭКГ выражены обычно в меньшей степени. Достоверность диагноза, основанного лишь на появлении отрицательных зубцов Т" на ЭКГ в отсутствие убедительных клинико-лабораторных данных, сомнительна. Как правило, мелкоочаговый инфаркт наблюдается у лиц, много лет страдающих ишемической болезнью сердца и кардиосклерозом с различными его осложнениями, число и тяжесть которых, а также наклонность к рецидивированию возрастают с присоединением инфаркта, чем и определяются как продолжительность и отягощенность течения последнего, так и серьезность ближайшего и отдаленного его прогнозов. Если же он возникает в ранней, начальной фазе ишемической болезни сердца, то нередко оказывается предвестником тяжелого трансмурального инфаркта сердца, развивающегося несколько дней или недель спустя. Этими двумя особенностями определяются клиническая и прогностическая оценки мелкоочагового инфаркта и выбор тактики лечения. Дифференциальный диагноз инфаркта миокарда проводится с перикардитом (см. ), с эмболией легочной артерии (см), со спонтанным пневмотораксом (см. ), с массивным внутренним кровотечением (см. ), с острым панкреатитом (см. ), с расслаивающей гематомой аорты (см. ). Мелкоочаговый инфаркт миокарда отличают от коронарогенной очаговой дистрофии миокарда, от дисгормональной (климактерической) кардиопатии (см. Кардиалгии). Лечение. Основная помощь при инфаркте миокарда:
непрерывное воздействие нитратами; 2) введение либо препарата, лизирующего тромб, либо прямого антикоагулянта внутривенно; 3) применение препарата, блокирующего бета-адренергические влияния на сердце; 4) введение хлорида калия в составе поляризующей смеси. Совокупность этих мер, в особенности если они приняты в первые часы заболевания, направлена на ограничение размера повреждения миокарда в инфарктной и периинфарктной зонах.
При ангинозном состоянии нитроглицерин применяют без промедления, сначала сублинпвально (0,0005 г в таблетке или 2 капли 1 % спиртового раствора) многократно с интервалом в 2-3 мин до тех пор, пока интенсивность ангинозной боли существенно слабеет, а тем временем устанавливают систему для в/в капельных инфузий и продолжают воздействие нитроглицерином с помощью в/в непрерывного его введения. С этой целью йодный (не спиртовой!) 0,01 % раствор нитроглицерина, содержащий 100 мкг препарата в 1 мл, разводят стерильным изотоническим раствором хлорида натрия с таким расчетом, чтобы скорость в/в введения нитроглицерина больному могла составлять 50 мкг/мин и увеличивая ее каждую минуту добиваются стабильного антиангинального действия (обычно - со скоростью не свыше 200- 250-300 мкг/ мин); действенную скорость сохраняют на продолжительное время. Только полное отсутствие облегчения ангинозных болей, несмотря на адекватное применение нитроглицерина, оправдывает введение больному в/в (не в/м и не п/к!) наркотических анальгетиков: либо смеси из 1-2 мл 2% раствора промедола, 1-2 мл 50% анальгина и 1 мл 1% раствора димедрола в 20 мл 5-10% раствора глюкозы; либо (в отсутствие брадикардии, артериальной гипотензии)- 1 мл 0,25% раствора дроперидола с 1 мл 0,005% раствора фентанида; либо (в отсутствие артериальной гипертензии) 30 мг (т. е. 1 мл) пентазоцина (фортрала). Потенцируют анальгезию ингаляцией смеси закиси азота и кислорода (1:1) либо введением в/в медленно (!) 20 мл 20% раствора натрия оксибутирата (гамма-оксимасляная кислота). Не следует спешить с гипотен-зивной терапией при артериальной гипертензии в первые часы инфаркта миокарда. Нитроглицерин -при невозможности в/в его введения - продолжают давать в таблетках сублингвально, поддерживая антиангинальное действие препарата аппликацией на кожу 2% мази с нитроглицерином.
Гепарин вводят в/в, начиная с 1000 ЕД, затем предпочтительна непрерывная в/в инфузия гепарина со скоростью 1000 ЕД за 1 час, либо дробное введение в вену (можно пункцией катетера) не реже чем каждые 2 ч (!) по 2000 ЕД. В стационаре продолжают в/в введение гепарина (1000 ЕД в час), контролируемое повторными коагулограммами либо временем свертывания крови (оно должно возрасти в 2-3 раза). Предпочтительна тромболитическая терапия, проводимая при том условии, что больной доставлен в стационар в первые часы инфаркта миокарда (сегменты SТна ЭКГ еще приподняты куполообразно) и что блок интенсивного наблюдения стационара располагает навыками, необходимыми для ведения больных в период тромболизиса; последний осуществляют стрептодеказой (обычно в дозе 3 000 000 ЕД) или другим тромболитическим препаратом.
Одновременно с гепарином (в особенности вслед за введением стрептодеказы либо другого тромболитического препарата) продолжают введение нитроглицерина (лучше в/в непрерывно) и налаживают введение в вену больного поляризующей смеси (500 мл 10% раствора глюкозы + 1,5 г калия хлорида) +10-12 ЕД инсулина), в сочетании с которой можно вводить и гепарин и другие препараты. Целесообразна установка венозного катетера в крупную вену с расчетом на долгосрочное его использование. Вводят больному в/в капельно на протяжении примерно получаса обзидан в дозе 7-8 мг; 4 ч спустя по окончании инфузий обзидана препарат начинают давать внутрь, обычно в дозе 20-40 мг на прием каждые 4-6ч. Завершая гепаринотерапию, переходят от внутривенного его введения к инъекциям в подкожный жировой слой передней брюшной стенки (только не внутримышечно!) по 7500-5000 ЕД 2-4 раза в сутки. Прием антиагрегантов начинают с 3-4-го дня болезни, как правило, таким препаратом служит ацетилсалициловая кислота, принимаемая по 100 мг (редко по 200 мг) 1 раз вдень (после еды). Необходим контроль реакции на кровь в кале.
Инфузионную гепаринотерапию продолжают- при неосложненном течении инфаркта миокарда -5-7 дней; соли калия - внутрь в виде растворов калия хлорида или ацетата, либо препаратов "пенистый калий" или солнатрекс (с пищей); инфузий нитроглицерина постепенно заменяют на аппликации мази с 2% нитроглицерина; прием антиагреганта (ацетилсалициловой кислоты) не следует прекращать до завершения периода реабилитации больного. Активность больного в постели - с первого дня, присаживание - со 2-4-го дня, вставание и ходьба по палате - на 7-9-11 -и дни. Рекомендуется эластическое бинтование ног, в особенности у тучных лиц (не массаж!). Сроки перевода больного на режим амбулаторной или санаторной реабилитации, а также возвращение к работе и трудоустройство (по заключению ВТЭК) определяются индивидуально.
Лечение осложнений. Частые желудочковые экстрасистолы высоких градаций по Лауну (ранние типа R на Т, политопные, групповые, "пробежки" тахикардии) в первые часы инфаркта миокарда могут быть следствием реканализации (в том числе спонтанной) просвета коронарной артерии, но вместе с тем - предвестником скорого возникновения желудочковой тахикардии либо фибрилляции желудочков. Поэтому необходимо ввести в/в струйно медленно 10- 20 мл 1% раствора ксикаина (ксилокаина, лидокаина), затем туже дозу превентивно вводят капельно на протяжении часа (если надо-повторно). Единичные экстрасистолы не требуют лечения. При наджелудочковой экстрасистолии -капельная инфузия поляризующей смеси; при пароксизмах наджелудочковой тахикардии, мерцания или трепетания предсердий, если они вызывают симптомы сердечной и сосудистой недостаточности,-также инфузия поляризующей смеси в сочетании с введением 1 мл 0,025% раствора дигоксина (не коргликона!) и 1-2 мл 25% раствора кордиамина в/в, в отсутствие таких симптомов - наблюдение, так как эти виды аритмий обычно преходящи. При пароксизме желудочковой тахикардии немедленная дефибрилляция предпочтительнее попыток проведения лекарственной терапии.
При атриовентрикулярной блокаде II-III степени изадрин (новодрин) 0,005 г (рассосать таблетку во рту) или орципреналин сульфат (алупент) 0,02 г (рассосать) либо в/в капельно в виде 1-2 мл 0,05% раствора в 200-300 мл изотонического раствора натрия хлорида со скоростью 12-16 капель в 1 мин; продолжительность и повторность применения устанавливают в зависимости от сдвигов в степени блокады. Если полная АВ-блокада при инфаркте миокарда задней (нижней) стенки нередко оказывается преходящей, то при переднеперегородочном инфаркте миокарда она резко ухудшает ближайший прогноз и требует электрокардиостимуляции, не всегда, к сожалению, улучшающей прогноз. Блокада ветвей пучка Гиса обычно не требует специального медикаментозного лечения.
При первых даже минимальных признаках острой сердечной, чаще левожелудочковой недостаточности в любом из периодов болезни показано применение препаратов сосудорасширяющего действия (нитраты, антагонисты кальция) предпочтительно в/в продолжительными периодами, но можно и внутрь (нитраты и в виде мази). Застойные явления вынуждают к назначению диуретических препаратов (фуросемид, гипотиазид, триамтерен, триампур, верошпирон), которые применяются малыми и умеренными дозами, но повторно, по мере надобности.
При отеке легких дать нитроглицерин под язык и при этом по возможности начать в/в введение нитроглицерина (см. выше), увеличивая скорость его введения вплоть до достижения убыли симптомов отека. Паническое настроение больного может потребовать введения в/в или подкожно 1 мл 1 % раствора морфина или других наркотических анальгетиков. Наряду с этим вводят в/в 6-8 мл раствора фуросемида в качестве диуретика (в отсутствие признаков кардиогенного шока). Только при резком повышении диастолического АД применяют регулируемое (опасность коллапса!) его снижение капельным в/в введением до 250 мг арфонада в 250- 300 мл 5% раствора глюкозы, скорость которого (число капель в минуту) подбирают, измеряя АД каждые 1-2 мин.
При кардиогенном шоке, т. е. при артериальной гипотензии, сочетающейся с анурией либо олигурией (менее 8 капель мочи в 1 мин по катетеру) и с острой сердечной недостаточностью (застойные явления в легких с одышкой, цианозом; синдром малого сердечного выброса; отек легких), необходимо прежде всего купировать ангинозную боль, как это описано при ангинозном приступе. Под обязательным контролем центрального венозного давления приступают к инфузии либо растворов, восполняющих сниженный объем циркулирующей крови - реополиглюкин 100-200 и даже 300 мл в/в с осторожностью (опасность отека легких); либо раствора дофамина в 5 % глюкозе или в изотоническом растворе хлорида натрия (из расчета 25 мг дофамина на 125 мл раствора; при этом скорость введения 1 мл в 1 мин, т. е. 16- 18 капель в 1 мин, будет соответствовать инфузии 200 мкг препарата за 1 мин). Скорость введения дофамина может и должна изменяться в зависимости от реакции сердечной деятельности и сосудистого тонуса, а также объема отделяемой почками мочи. Прогноз крайне серьезен, в особенности если кардиогенный шок сочетается с отеком легких. Признаком преодоления кардиогенного шока служит возобновление диуреза в объеме 1 мл и более в минуту; не следует ориентироваться только на повышение уровня АД. В специализированных отделениях выбор тактики лечения шока и контроль за ходом лечения облегчаются получением информации о давлении в легочной артерии, об объеме циркулирующей крови, о параметрах центральной гемодинамики, оксигенизации и рН крови, величине минутного диуреза, а также о рентгенографической картине кровенаполнения легких и некоторых других данных.
При тромбоэмболии ветвей легочной артерии гепаринотерапия необходима тем более, чем более достоверен диагноз; ее следует сочетать с лечением недостаточности сердца (нередко латентной), являющейся причиной периферического, часто бессимптомного флеботромбоза (источник тромбоэмболии). В специализированных отделениях проводится тромболитическая терапия (см. выше).
Краткая медицинская энциклопедия
Инфаркт миокарда — заболевание, характеризующееся образованием некротического очага в сердечной мышце в результате нарушения коронарного кровообращения. И. метр метр ммета-мета-. обычно отмечается у людей старше 45 лет. Мужчины страдают И. метр метр ммета-мета-. в 4—5 раз чаще,чем женщины.Этиология. Основной причиной И. метр метр ммета-мета-. является тромбоз коронарных артерий (коронаротромбоз) в результате их атеросклероза. Возможно развитие И. метр метр ммета-мета-. при отсутствии органических изменений венечных артерий вследствие их длительного спазма. Факторы, предрасполагающие к развитию И. метр метр ммета-мета-.: переутомление, психическая травма, физическое перенапряжение, курение, гипертоническая болезнь.Патогенез. Развитию тромбоза коронарных артерий способствуют атеросклероз этих артерий, спастическое их сокращение (коронароспазм), изменения противосвертывающей системы крови (уменьшение содержания в крови гепарина и снижение фибринолитической активности крови). Кроме того, в условиях недостаточности коронарного кровотока создается разрыв между потребностью в энергетических материалах и недостаточной их доставкой. Это особенно выявляется при физической нагрузке, при повышении артериального давления, а также при волнении.Патологическая анатомия. При остром прекращении притока крови в участок сердечной мышцы наступает его малокровие, а затем омертвение (некроз; цветн. таблица, ст. 176, рис. 1—2). Позже вокруг очага некроза образуются воспалительные изменения с развитием грануляционной ткани. Некротические массы рассасываются и замещаются рубцовой тканью. И. метр метр ммета-мета-., как правило, развивается в левом желудочке. Обычно некроз захватывает слои сердечной мышцы, расположенные под эндокардом (субэндокардиальные формы), но при тяжелых формах может охватывать всю толщу мышечной оболочки (трансмуральные инфаркты); при этом возникает очаговый фибринозный перикардит. Иногда фибрин откладывается на внутренней оболочке сердца, в участках, соответствующих некрозу миокарда,— пристеночный постинфарктный тромбоэндокардит. Тромботические массы могут отрываться и поступать в общий ток крови, обусловливая эмболию сосудов мозга, легких, брюшной полости и др.Клиническая картина. В 1909 г. В. П. Образцов и Н. Д. Стражеско ярко и точно описали клиническую картину И. метр метр ммета-мета-. (Образцова — Стражеско синдром) и впервые выделили варианты его течения. И. метр метр ммета-мета-. начинается в большинстве случаев с болей в области сердца, за грудиной, иногда охватывающих всю грудь. Они бывают интенсивными, иногда мучительно «раздирающими», реже бывает только чувство болезненного сдавления. Боли при И. метр метр ммета-мета-. весьма продолжительны (от V2— 1 часа до нескольких часов) и настолько интенсивны, что больные часто мечутся от болей в кровати, не находя себе места. Как правило, боли иррадиируют в левое плечо и левую руку, реже в правое плечо.Боли при И. метр метр ммета-мета-. могут затихать и возобновляться. Появляются боли, связанные с инфарктом миокарда, как правило, неожиданно, после волнения, усиленного мышечного напряжения, а иногда в заключение периода участившихся и усилившихся приступов грудной жабы (смотри). В некоторых случаях на первых! план в клинической картине инфаркта миокарда выступают одышка и приступы сердечной астмы (астматическая форма И. метр метр ммета-мета-.). Иногда боли при И. метр метр ммета-мета-. локализуются в области живота. Больным кажется, что боли возникают в желудке или кишечнике (гастралгическая форма И. метр метр ммета-мета-.).В редких случаях И. метр метр ммета-мета-. развивается без болей (безболевая форма), а проявляет себя сразу симптомами сердечно-сосудистой недостаточности. Такой вариант болезни чаще наблюдается при повторных И. метр метр ммета-мета-.Пульс при И. метр метр ммета-мета-. малый, частый, нередко аритмичный. Артериальное давление повышается в период болей, а затем начинает падать. Падение его может быть резким и тогда развивается картина коллапса (кардпогенный коллапс, или шок). Он характеризуется внезапной слабостью, бледностью кожных покровов, холодным потом, слабым нитевидным пульсом. Тоны сердца при И. метр метр ммета-мета-. становятся глухими, может выслушиваться шум трения перикарда. Иногда выслушивается ритм галопа. Встречаются аритмии сердца (смотри) — экстрасистолия, блокады, мерцательная аритмия, пароксизмальная тахикардия. Нарушение кровообращения при И. метр метр ммета-мета-. обычно развивается по левожелудочковому типу: сердце расширено преимущественно влево, в легких застоиные влажные хрипы, может возникнуть удушье по типу сердечной астмы, а в дальнейшем и отек легких. На 2—3-й день болезни появляются лихорадка и лейкоцитоз в результате всасывания из очага И. метр метр ммета-мета-. некротических продуктов. Чем больше некроз, тем выше и длительнее подъем температуры и лейкоцитоз.Повышенная температура (обычно не выше 38°) держится 3—5 дней, но иногда 10 дней и больше. Число лейкоцитов увеличивается до 12 000— 14 000. Со 2-й недели болезни ускоряется реакция оседания эрит-роцитов, а число лейкоцитов уменьшается.Осложнения И. метр метр ммета-мета-.: 1) разрыв сердца, наблюдаемый в первые дни И. метр метр ммета-мета-., до образования рубцовой ткани на месте некроза сердечной мышцы (смерть наступает внезапно); 2) мерцание желудочков, приводящее к летальному исходу; 3) острая аневризма сердца (смотри); 4) тромбоэмболии, вызывающие расстройство мозгового кровообращения, инфаркт легких, поражение органов брюшной полости (смотри Тромбоэмболическая болезнь).Диагноз. Помимо клинической картины, особое значение имеют электрокардиографические данные, так как с их помощью можно не только установить наличие И. метр метр ммета-мета-., но и уточнить локализацию, глубину и обширность поражения сердечной мышцы. При дифференциальной диагностике между И. метр метр ммета-мета-. п стенокардией следует учитывать, что боли при И. метр метр ммета-мета-. отличаются от стенокардии своей интенсивностью, распространенностью и длительностью, не купируются нитроглицерином, а в ряде случаев и наркотиками.Прогноз при И. метр метр ммета-мета-. серьезен и зависит от распространенности некроза, общего состояния сердечной мышцы, а также от соблюдения больным постельного режима. Образование рубца на месте И. метр метр ммета-мета-. продолжается не менее 11/2 месяцев, и в течение всего этого периода больной должен находиться под непрерывным врачебным наблюдением. Особую опасность для больного в любой стадии заболевания представляют физическое напряжение, раннее вставание с постели, даже натуживание при дефекации. Предсказание должно быть особенно осторожным в первые дни И. метр метр ммета-мета-. Повторные И. метр метр ммета-мета-. значительно ухудшают прогноз.Лечение и уход. При установлении диагноза И. метр метр ммета-мета-. необходима госпитализация больного в первые часы болезни. Перед транспортировкой, даже при отсутствии боли, больному необходимо сделать инъекцию обезболивающих (1 мл 2% раствора промедола или 1 мл 2% раствора омнопона) и спазмолитических средств (1 мл 0,2% раствора платифиллпна); перевозить следует в специально оборудованных машинах или даже переносить на носилках. Транспортировать больного надо в Toil одежде, в к-рой застал его персонал скорой помощи, и только в лежачем положении, санитарная обработка его в лечебном учреждении не разрешается. При наличии непрерывного болевого синдрома, сердечно!! астмы или отека легких, а также коллапса необходимо сначала вывести больного из этих состояний и только после этого транспортировать.Первая неотложная помощь, осуществляемая фельдшером, должна быть направлена на прекращение болевых ощущений, т. к. резкая боль может вызвать шок. Вводят подкожно морфин либо омнопон или промедол. Для уменьшения возможных побочных явлений (тошнота, рвота) одновременно вводят подкожно 0,5 мл 0,1% раствора атропина. Указанные средства можно применять повторно до прекращения болей подкожно или при необходимости внутривенно. Одновременно для уменьшения дозы наркотиков и удлинения времени их действия применяют противогистаминные препараты, например 1 мл 2,5% раствора пипольфена внутривенно или внутримышечно. В случаях, когда морфин не снимает болей, больному дают вдыхать смесь закиси азота (70%) с кислородом (30%) через наркозный аппарат в течение 15—30 мин. Портативный аппарат АН-8 позволяет применить этот метод лечения в любых условиях. Часто дают облегчение пиявки на область сердца.При признаках недостаточности кровообращения (сердечная астма, отек легких) внутривенно вводят строфантин (0,5 мл 0,05% раствора) или коргликон (1 мл 0,06% раствора). При коллапсе вместе со строфантином вводят внутривенно мезатон или норадреналин, к-рые суживают периферические сосуды и поднимают артериальное давление. Строфантин, коргликон и мезатон вводят внутривенно с 20 мл 40% раствора глюкозы или изотонического раствора хлорида натрия в течение 2—3 мин.Норадреналин вводят внутривенно капельным путем из расчета, чтобы в 500 мл 5% раствора глюкозы содержалось 2—4 мл 0,2% раствора норадреналина. Вводят его со скоростью от нескольких до 50—60 капель в 1 мин. в зависимости от реакции артериального давления, к-рое необходимо измерять каждые 5—10 мин. Подкожно вводят кофеин, кордиамин, камфору. При значительной тахикардии кофеин впрыскивать не следует. При пароксизмальной тахикардии и мерцательной аритмии применяют внутримышечно новокаинамид (5 мл 10% раствора) или проводят электрическую дефибрилляцию сердца. С начала развития И. метр метр ммета-мета-. врач назначает антикоагулянты, к-рые могут предохранить от дальнейшего распространения тромбоза сосудов. Вводят гепарин сначала 10 000—20 000 единица действия внутривенно, а в дальнейшем внутримышечно 4 раза в сутки по 5000—10 000 единица действия в течение 3—4 суток под контролем свертываемости крови так, чтобы время свертываемости увеличилось в 2— 2Уг раза по сравнению с нормальными цифрами. Желательно в первые и вторые сутки И. метр метр ммета-мета-. ввести внутривенно (по назначению врача) препарат фибринолизин (15 000—20 000 единица действия в 300 мл изотонического раствора хлорида натрия) капельно. За 2 дня до отмены гепарина начинают давать антикоагулянты непрямого действия — дикумарин, пелентан, фенплин, к-рые также назначает только врач. Их применяют иод контролем протромбинового времени, доводя его уровень до 40—50% нормы.Во время применения антикоагулянтов надо регулярно следить за мочой, исследуя ее через 2—3 дня. При появлении эритроцитов в моче дозировку антикоагулянтов умень-шают или их отменяют. Лечение антикоагулянтами следует применять только по указанию врача.При И. метр метр ммета-мета-. тщательный и внимательный уход имеет такое же значение, как и применение лекарственных средств. Больным необходим полный физический и психический покой.Первые две недели, а иногда и больше, больной должен неподвижно лежать на спине в удобном, слегка приподнятом положении. Больного необходимо всячески ограждать от малейшего волнения. В палате должно быть тихо, число посещений ограничено, особенно в остром периоде болезни. В первые дни болезни питание больного ограничивают небольшими порциями фруктовых соков по V4 стакана. В последующие дни жидкости разрешают не более 600 мл в сутки. Пищу дают в виде разнообразных пюре, паровых котлет, протертого творога. Фруктовые и овощные пюре из яблок, свеклы, моркови, чернослива способствуют перистальтике и опорожнению кишечника. Однократный прием пищи не должен быть обильным и утомлять больного. Ограничивают общий калораж пищи, ее объем. В период активизации режима количество вводимой пищи увеличивают за счет белков и углеводов — дают отварное мясо, рыбу, сырые фрукты, овощи, хлеб из муки грубого помола.Необходимо следить за функцией кишечника. Первые 2 дня болезни ставить. клизмы или давать слабительные не рекомендуется. При запорах в последующие дни лучше прибегать к клизме (через 2—3 дня). Подкладывание судна под больного осуществляется медицинской сестрой и санитаркой. Больной лежит спокоино с расслабленными мышцами. Санитарка поочередно и медленно производит сгибание ног: сначала сгибает одну ногу, а затем через 15 — 20 сек. вторую. Медицинская сестра, обхватив руками с боков таз больного, приподнимает его. Ей помогает санитарка, поддерживающая больного одной рукой, подведенной под поясничную область. В момент приподнимания таза санитарка, держащая в другой руке судно, быстро подставляет его под больного. Т. о., вся процедура очищения кишечника осуществляется пассивно, без активного участия самого больного.В случаях, когда больной тяготится пребыванием в одном положении, его можно (если разрешил врач) повернуть на правый бок, но так, чтобы у него при этом не возникло мышечного напряжения. Вначале пассивно и медленно сгибают ногу на стороне поворота и опускают согнутую ногу на постель. Через 15 — 20 сек. так же сгибают и опускают на ранее согнутую ногу другую ногу больного. Рис. 1. Варианты упражнений при инфаркте миокарда в положении лежа: 1 — сгибание и разгибание стоп; 2 — попеременное полусгибание нижних конечностей; 3 — попеременное отведение ног в стороны; 4 — попеременное поднимание ног до 30—35°; 5—7 — «ходьба лежа»; 8—10 — упражнения для туловища. Рис. 2. Постепенный перевод больного в положение сидя: 1 и 2 — в постели; 3 — на краю кровати; 4 — на стуле. Рис. 3. Подготовка больного к ходьбе: 1 и 2 — ходьба сидя; 3 —• ходьба на месте с опорой.Спустя 15—20 сек. проводят пассивное и медленное полусгибание и отведение в сторону поворота руки больного. После паузы в 15—20 сек. медицинская сестра подводит свои руки под туловище больного и перекатывает больного на бок. Обратный поворот больного на спину следует выполнить также пассивно.Для этого вначале проводят медленное пассивное разгибание согнутой ноги, находящейся сверху, а затем после паузы в 15—20 сек. разгибание другой ноги. Затем проводят пассивное медленное разгибание согнутой руки, находящейся сверху туловища, и ее отведение в сторону. При отведении руки туловище в силу своей тяжести пассивно поворачивается с бока на спину. Этот прием может применяться при постановке клизмы, смене белья.Длительность пребывания в постели зависит от тяжести клинической картины и степени поражения миокарда. При отсутствии осложнений к концу первой недели можно приступить к первым приемам лечебной физкультуры (дыхательная гимнастика). Через 3—5 недель больному разрешают сесть в постели. Постельный режим в общей сложности продолжается 4—6 недель, а при обширных инфарктах 8 недель и более. Больной остается нетрудоспособным 4—6 месяцев, а иногда и дольше. В течение всего периода болезни ему дают спазмолитические средства (хлорацизин, но-шпа, коронтин, теобромин, эуфиллин, папаверин), седативные (валериану, бромиды) и снотворные (люминал, нембутал и др.).Лечебную физическую культуру (лечебная физкультура) назначают при общем удовлетворительном состоянии больного, по прекращении сильных и частых болей в области сердца, нормальной температуре, отсутствии лейкоцитоза, отсутствии отрицательной динамики на электрокардиограмма. Отличительной чертой лечебная физкультура у больных И. метр метр ммета-мета-. является систематическая, постепенно усиливающаяся тренировка, соответствующая функциональному состоянию организма (строгая индивидуализация). Начинают упражнения с применения облегченных вариантов, чередуя их с дыхательной гимнастикой (рис. 1). Длительность занятий 3—5 мин. На 2-й неделе занятий переходят к упражнениям с отрывом частей тела от постели и постепенному переводу больного в положение сидя (рис. 2). На 3-й неделе занятий целью лечебная физкультура является освоение больным процесса вставания и подготовка к ходьбе. Упражнения проводятся в лежачем положении и сидя. Процесс вставания (на 4-й неделе занятий) вначале проводится с опорой руками на спинку, затем на сиденье стула.Подготовка к ходьбе вначале осуществляется в положении сидя (ходьба сидя), а затем стоя с опорой на спинку стула в виде ходьбы на месте, а также вокруг кровати с помощью методиста и, наконец, самостоятельно по палате (рис. 3). Длительность занятий 20—30 мин. Тренировка входьбе проводится с постепенным увеличением дистанции.После ходьбы необходим отдых в постели. На 5-й неделе занятий обучают подъему и спуску по лестнице, начиная с 2—4 ступенек, с ежедневным добавлением числа ступенек в соответствии с самочувствием больного. Продолжительность курса лечебная физкультура в среднем 40 дней. После выписки из стационара больному рекомендуют в первые 2 недели продолжать занятия лечебная физкультура по тому комплексу упражнений, к-рый он выполнял в больнице, с последующим постепенным добавлением упражнений в положении сидя, стоя; прогулки на свежем воздухе с постепенным увеличением их продолжительности от 20—30 мин. до 1 часа 2—3 раза в день.Больным, перенесшим И. метр метр ммета-мета-., рекомендуется лечение в местных (пригородных) кардиологических санаториях, если со времени болезни прошло не менее 3 месяцев, при общем удовлетворительном состоянии, отсутствии частых приступов грудной жабы и при сердечной недостаточности не выше 1 степени.Профилактика И. метр метр ммета-мета-. та же, что и стенокардии. Если больной страдает стенокардией, то ее нужно упорно лечить. Чтобы предупредить возникновение И. метр метр ммета-мета-., при стенокардии с профилактической целью назначают антикоагулянты.
