Коклюш симптомы
Коклюш симптомы у детей лечение у взрослых признаки периоды возбудитель паракоклюш профилактика диагностика
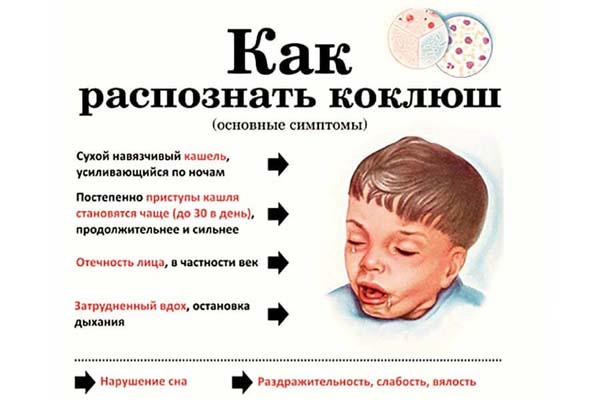
Коклюш — острая инфекционная болезнь, относящаяся к воздушно-капельным антропонозам; характеризуется приступами спазматического кашля. Наблюдается преимущественно у детей раннего и дошкольного возраста.
Этиология, патогенез. Возбудитель - мелкая, овоидная, грамотрицательная палочка, малоустойчивая во внешней среде. Входные ворота инфекции - верхние дыхательные пути, где и вегетирует коклюшная палочка. Образуемый ею токсин обусловливает раздражение слизистой оболочки дыхательных путей и оказывает общее действие главным образом на нервную систему, в результате чего развивается спастический компонент (спастическое состояние диафрагмы и других дыхательных мышц, бронхоспазм, склонность к спазму периферических сосудов), а у маленьких детей - иногда клонико-тонические судороги скелетных мышц. При тяжелых формах возникает гипоксия. В патогенезе коклюша определенную роль играют аллергические механизмы.
Коклюш симптомы
Симптомы, течение. Инкубационный период 3- 15 дней (чаще 5-7 дней). Катаральный период проявляется небольшим или умеренным повышением температуры тела и кашлем, постепенно нарастающим по частоте и выраженности. Этот период продолжается от нескольких дней до 2 нед. Переход в спастический период происходит постепенно. Появляются приступы спастического, или конвульсивного, кашля, характеризующиеся серией коротких каш-левых толчков и последующим вдохом, который сопровождается протяжным звуком (реприз). Возникает новая серия кашлевых толчков. Это может повторяться несколько раз. В конце приступа (особенно при тяжелой форме) наблюдается рвота. В течение суток приступы в зависимости от тяжести болезни повторяются до 20-30 раз и более. Лицо больного становится одутловатым, на коже и конъюнктиве глаз иногда появляются кровоизлияния, на уздечке языка образуется язвочка. При тяжелом течении на высоте приступа могут возникнуть клонические или клонико-тонические судороги, а у детей первого года жизни - остановка дыхания. При исследовании крови выявляется лейкоцитоз (до 20- 70 Ђ 10% и более), лимфоцитоз; СОЭ при отсутствии осложнений нормальная или пониженная. Этот период продолжается 1-5 нед и более. В периоде разрешения, продолжающемся 1-3 нед, кашель теряет конвульсивный характер, постепенно исчезают все симптомы.
В зависимости от частоты кашлевых приступов и выраженности прочих симптомов различают легкую, среднетяжелую и тяжелую формы коклюша. Наблюдаются и стертые формы коклюша, при которых спастический характер кашля не выражен. Эта форма наблюдается у детей, получивших вакцинопрофилактику, и у взрослых.
Осложнения: пневмонии (в развитии которых участвует бактериальная микрофлора), ателектазы легких, эмфизема средостения и подкожной клетчатки, энцефапопатии и др.
Затруднения в распознавании встречаются главным образом при стертой форме. Необходимо дифференцировать от ОРЗ, бронхитов. Подтверждением диагноза служит выделение коклюшной палочки из трахеобронхиального секрета; для ретроспективного диагноза в более поздние периоды используют серологические методы (реакция агглютинации, РСК, РНГА).
Лечение проводится на дому. Госпитализируют детей с тяжелыми формами болезни, при наличии осложнений и по эпидемиологическим показаниям. Рекомендуется длительное пребывание больного на свежем воздухе. Детям раннего возраста при тяжелых и среднетяжелых формах болезни или при наличии осложнений назначают антибиотики: эритромицин по 5-10 мг/кг на прием 3-4 раза в сутки; ампициллин пероральноив/м25-50 мг/(кг-сут) в 4 приема, курс лечения 8- 10 дней. Назначают также тетрациклин по 30-40 мг/(кг Ђ сут) в течение 10-12 дней. В тяжелых случаях применяют комбинацию двух антибиотиков. В ранних стадиях болезни эффективен противококлюшный гамма-глобулин (по 3-6 мл ежедневно 3 дня подряд). При тяжелых и осложненных формах коклюша применяют преднизолон. С целью ослабления спастических явлений и кашлевых приступов назначают нейролептические средства -аминазии, пропазин. При гипоксии показана оксигенотерапия, при апноэ -длительная искусственная вентиляция легких. При затянувшейся репарации назначают стимулирующую терапию (переливание плазмы, инъекции иммуноглобулина, физиотерапевтические процедуры, витамины).
Прогноз. Для детей первого года жизни, особенно при развитии осложнений, коклюш остается опасным заболеванием. Прогноз ухудшается при наличии сопутствующих заболеваний (рахит и др. ).
Профилактика. Иммунопрофилактика с помощью АКДС-вакцины (см. "Календарь профилактических прививок"). У детей первых лет жизни при контакте с больным рекомендуют специфический гамма-глобулин (по 3 мл двукратно с интервалом 1 день). Изоляция больного продолжается 30 дней с начала болезни. На детей до 7-летнего возраста, бывших в контакте с больным, ранее не болевших коклюшем и непривитых, накладывается карантин сроком на 14 дней с момента изоляции больного. Если изоляция не проведена, этот срок удлиняется до 25 дней со дня заболевания. Заключительная дезинфекция не производится.
Краткая медицинская энциклопедия
Коклюш — острое инфекционное заболевание,характеризующееся приступами спазматического кашля.
Возбудитель Коклюша — Вact. pertussis— представляет палочку с закругленными концами. Во внешней среде микроб неустойчив, быстро погибает под воздействием дезинфицирующих растворов, солнечного света; при t° 56° погибает в течение 10—15 мин.
Источником инфекции при коклюше является больной человек, представляющий наибольшую опасность для окружающих в катаральном и в первые недели спазматического периода. Инфекция передается воздушно-капельным путем во время кашля, крика; ввиду нестойкости палочки Коклюша такой путь передачи возможен только на близком расстоянии. Больной К. перестает быть заразным для окружающих спустя 6 недель от начала заболевания. Болеют дети чаще в возрасте от нескольких месяцев до 5—8 лет. После перенесенного К. остается стойкий постинфек-ционный иммунитет. Эпидемические вспышки К. появляются, когда иммунная прослойка среди детей наименьшая. Распространению К. способствуют нек-рые социальные факторы: плохие жилищно-бытовые условия, большая скученность населения .
Инфекция при Коклюше локализуется в слизистой оболочке верхних дыхательных путей, вызывая катаральное воспаление и специфическое раздражение нервных окончаний.
Частые приступы кашля вызывают нарушения мозгового и легочного кровообращения (недостаточное насыщение крови кислородом, сдвиг кислотно-щелочного равновесия в сторону ацидоза). Повышенная возбудимость дыхательного центра сохраняется еще длительное время после выздоровления.
Патологоанатомическая картина складывается из неспецифических изменений в легких (бронхит, иерибронхит, эмфизема, участки пневмонической инфильтрации), а также в мозге (расширение кровеносных сосудов, застойное полнокровие, мелкие кровоизлияния).
В клиническом течении Коклюша различают следующие периоды: инкубационный (2—21 день, чаще 10— 14 дней); катаральный (10—14 дней); спазматический, или судорожный (3—4 недели), и период выздоровления. Заболевание развивается постепенно. В течение катарального периода наблюдаются лишь катаральные проявления со стороны верхних дыхательных путей; характер кашля обычный; в крови — лейкоцитоз с лимфоцитозом.
Основным клиническим проявлением спазматического периода Коклюша является приступообразный судорожный кашель. Приступ кашля начинается с нескольких глубоких кашлевых толчков, за к-рыми на фоне инсиираторной судороги возникает ряд коротких выдыхательных толчков, сопровождаемых свистящим вдохом — репризом. Повторение кашлевых толчков после реприза может доходить до 20. Приступ кашля заканчивается отделением вязкой мокроты или рвотой. При тяжелом течении Коклюша количество приступов может доходить до 60 в сутки, сопровождаясь симптомами кислородной недостаточности: цианозом лица и слизистых оболочек, возбуждением ребенка, набуханием вен шеи и головы, подкожным и конъюктивальными кровоизлияниями. Вследствие застойных явлений при частом кашле лицо становится одутловатым. Во время кашля язык ребенка прижимается уздечкой к резцам нижней челюсти, что при частом повторении приступов приводит к изъязвлению уздечки.
Максимального развития клинические проявления достигают на 2-й неделе спазматического периода. При стертой форме К. кашель может быть непродолжительным и не принимать приступообразного и судорожного характера.
Коклюш у детей
У детей первого года жизни инкубационный период коклюша обычно сокращается до 3—5 дней, катаральный — до 6 дней. Приступы кашля без репризов, часто сопровождаются остановкой дыхания, судорогами.
Наиболее частым осложнением Коклюша, особенно у детей до 1 года, является интерстициальная пневмония. Наблюдаются поражения кровеносных и лимфатических сосудов легких, перибронхиты. Часто развиваются ателектазы, острое вздутие легких. Симптомы поражения сердечно-сосудистой системы: спазм периферических сосудов, повышение артериального давления, геморрагические проявления, тахикардия. Поражение нервной системы обусловлено преимущественно гипоксемией (кислородной недостаточностью) и сосудистыми нарушениями и проявляется потерей сознания, поражением черепномозговых нервов, преходящими парезами и параличами.
Диагноз Коклюш ставят на основании клинико-эпидемиологических данных. Специфическая бактериологическая диагностика заключается в выделении возбудителя из капелек слизи. Для выявления переболевших К. в эпидемических очагах применяют серологические реакции.
Прогноз заболевания определяется возрастом ребенка и тяжестью течения. При применении современных методов лечения летальность при К. снизилась, однако среди детей раннего возраста остается еще высокой. Смерть наступает от асфиксии при ларингоспазме и кровоизлияния в мозг.
Лечение. С целью ликвидации первичных и вторичных инфекционных очагов применяют антибиотики тетрациклинового ряда (тетрациклин, олеандомицин и др.), пенициллин, стрептомицин и др. в возрастных дозировках, курсами до двух недель. При частых приступах кашля могут быть рекомендованы препараты, снижающие возбудимость ц. н. с.: аминазин в дозе 1—2 мз на 1 кг веса в сутки внутримышечно, пипольфен в дозе 1—2 мг на 1 кг веса в сутки, фенобарбитал по 0,005—0,05 г 2— 3 раза в день внутрь. При развившемся судорожном синдроме назначают 25% раствор сульфата магния 0,2 мл на 1 кг веса внутримышечно, хлоралгидрат в зависимости от возраста 0,05—0,3 г в клизме; 10% раствор глюконата кальция 0,5—1 мл на 1 год жизни внутривенно. Показаны гемотрансфузии (под контролем врача), длительное пребывание на свежем воздухе, витаминотерапия (Bj и В2 аа 0,001—0,002 г, аскорбиновая к-та 0,1—0,2 г), кислородная терапия.
Профилактика Коклюша заключается в изоляции больных на 40 дней от момента заболевания или на 30 дней от начала приступов кашля. Контактировавшие с больным Коклюшом. изолируются на 21 день. Дети, больные К., посещающие ясли и детсады, могут быть переведены в специальные загородные оздоровительные учреждения или на круглосуточное обслуживание в изолированные группы.
Специфическая профилактика: активная вакцинация детей коклюшной вакциной или препаратами, включающими коклюшную вакцину (коклюшно-дифтерийно-столбнячная вакцина). Вакцину вводят детям с 5— 6 мес. подкожно, трехкратно с интервалами в 30—40 дней.
Паракоклюш — инфекционное заболевание, вызываемое микробом Bordetella parapertussis и клинически напоминающее легкой или средней тяжести Коклюш. Лечение не отличается от лечения Коклюша.
