Порок сердца операция симптомы причины
Порок сердца приобретенный операция симптомы причины митральный лечение
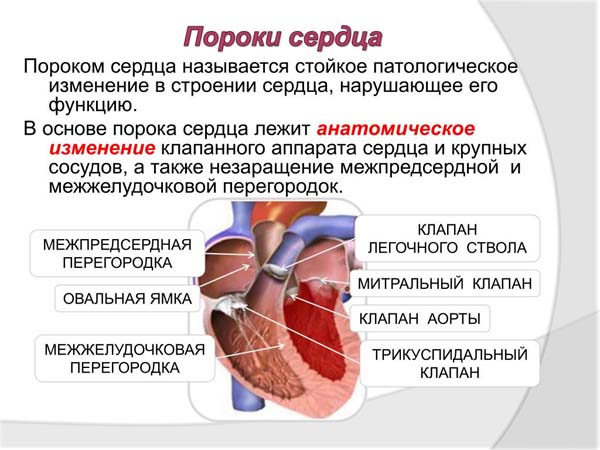
Порок сердца - врожденные или приобретенные морфологические изменения клапанного аппарата, перегородок, стенок сердца или отходящих от него крупных сосудов, нарушающие передвижение крови внутри сердца или по большому и малому кругам кровообращения. Врожденные П. с. отличаются многообразием аномалии развития сердца и сосудов и проявляются, как правило, в детском возрасте. Приобретенные П. с. формируются в разные возрастные периоды вследствие поражения сердца при ревматизме и нек-рых других болезнях; встречаются более чем в 10 раз чаще врожденных.
Врожденные пороки сердца выявляются примерно у 1% новорожденных; у детей старших возрастных групп и взрослых они обнаруживаются значительно реже. Причиной большинства врожденных П. с. являются нарушения развития плода под воздействием патогенных факторов в первые месяцы беременности. Такими факторами могут быть вирусные инфекции, витаминная недостаточность, бесконтрольный прием лекарственных средств (в т. ч. нек-рых витаминов), гипоксия плода при внутриматочных кровотечениях и др. Несомненную опасность для формирования П. с. у ребенка представляют злоупотребление родителей алкоголем и курение табака. Наследственную природу врожденные П. с. имеют менее чем в 10% случаев (они сочетаются при этом обычно с другими генетически обусловленными отклонениями в развитии, напр. с болезнью Дауна).
Врожденные П. с. классифицируют по группам в зависимости от характера аномалии структур сердца и нарушения движения крови по камерам сердца. Возможны изолированные аномалии какой-либо структуры, напр. аорты или легочного ствола, с сохранением нормального направления тока крови (стеноз устья аорты, коарктация аорты, стеноз легочной артерии); пороки сердца со сбросом крови слева направо, т. е. из левых отделов сердца в малый круг кровообращения (открытый артериальный, или боталлов, проток, дефекты межпредсердной или межжелудочковой перегородки и др.); наиболее тяжелые комбинированные пороки синего типа со сбросом крови справа налево (тетрада Фалло, транспозиция аорты и легочного ствола, единый желудочек, общий артериальный ствол и др.) или бледного типа (предсердно-желудочковая коммуникация, общее предсердие, полный аномальный дренаж легочных вен).
Клинические проявления зависят от вида порока и выраженности гемодинамических нарушений. При тяжелом пороке состояние ребенка сразу после рождения может быть критическим и необходима немедленная хирургическая помощь. В большинстве случаев основные симптомы П. с. начинают проявляться в более позднем возрасте.
Коарктация аорты — один из наиболее частых врожденных П. с., не сопровождающихся патол. сбросом крови. При этом выявляется сужение аорты вплоть до окклюзии, чаще всего в области перешейка. При осмотре больного иногда могут быть выявлены особенности телосложения: хорошо развитый плечевой пояс, тонкие ноги, узкий таз. Пульс на бедренной артерии с обеих сторон не определяется. Один из наиболее важных клин, симптомов состоит в том, что АД на руках (или только на правой руке) повышено, а на ногах значительно снижено. Работающий с перегрузкой левый желудочек сердца гипертрофируется, что находит свое отражение в расширении границ сердца влево, усилении верхушечного толчка, изменениях ЭКГ и подтверждается с помощью эхокардиографии и рентгенол. исследования. При аускультации и фонокардиографии над областью сердца и между лопатками часто обнаруживается систолический шум (см. Шумы сердца). Лечение только хирургическое; оптимальный возраст для операции — до 12 лет, т. к. с годами артериальная гипертензия может принять необратимый характер и привести к тяжелой сердечной недостаточности, расстройствам функции ц. н. с.
Открытый артериальный проток встречается как в изолированном варианте, так и в комбинации с другими аномалиями. При изолированном артериальном протоке происходит сброс крови из аорты в легочную артерию тем больший, чем шире просвет аномального соустья. Постепенно развивается легочная гипертензия, по мере нарастания к-рой возникают жалобы на быструю утомляемость, одышку; отмечается склонность к частым воспалительным заболеваниям легких. Диагноз предполагают при наличии систолодиастолического шума во втором межреберье слева от грудины. С помощью электрокардиографии и рентгенол. исследования выявляют гипертрофию и увеличение левого желудочка сердца, а в последующем и правого. Хирургическое лечение состоит в перевязке либо пересечении протока; иногда применяют эндоваскулярную пломбировку протока под рентгенол. контролем. При своевременно выполненной операции прогноз благоприятный.
Дефект межпредсердной перегородки, как и открытый артериальный проток, относится к П. с. со сбросом крови слева направо, что приводит к избыточному кровенаполнению сосудов легких. Встречается в различных анатомических вариантах, может сочетаться с другими аномалиями сердца. Порок характеризуется наличием отверстия в перегородке между правым и левым предсердиями, через к-рое кровь из полости левого предсердия протекает в полость правого предсердия, создавая нагрузку на правый желудочек сердца. Диагноз предполагают при наличии систолического шума во втором межреберье слева от грудины и на основании признаков гипертрофии правого желудочка по данным ЭКГ. Рентгенологически определяют переполнение артериальных сосудов легких. В сомнительных случаях прибегают к зондированию полостей сердца. Лечение оперативное — ушивание дефекта. Прогноз при своевременно выполненной операции благоприятный; оперированные дети по своему физическому развитию не уступают здоровым сверстникам.
Пороки синего типа характеризуются сбросом крови из правых отделов сердца в левые; наиболее часто встречается тетрада Фалло. Она включает большой дефект межжелудочковой перегородки; сужение легочной артерии или выходного отдела правого желудочка; смещение устья аорты вправо; гипертрофию правого желудочка. Из-за наличия дефекта межжелудочковой перегородки и затрудненного оттока крови в легочные сосуды в правых и левых отделах сердца устанавливается практически равновеликое давление. Часть венозной крови из правого желудочка попадает прямо в аорту. В результате все ткани организма недостаточно снабжаются кислородом. Отмечаются задержка в развитии ребенка сразу после рождения, стремление ограничить физические нагрузки и посидеть на корточках; дети склонны к частым острым респираторным заболеваниям. Диагноз предполагают по наличию у ребенка характерной синюшности слизистых оболочек и кожи — так наз. центрального цианоза, усиливающегося при физической нагрузке. При аускультации над областью сердца выслушивается систолический шум; при рентгенол. исследовании выявляют гипертрофию правого желудочка (она подтверждается и данными ЭКГ), обеднение легочного рисунка вследствие недостаточного объема крови, поступающего в сосуды легких. Окончательный диагноз ставят на основании данных специального рентгеноконтрастного исследования сердца. Лечение хирургическое, может быть выполнено только в условиях специализированного кардиохирургического стационара.
Приобретенные пороки сердца чаще всего представлены сужением (стенозом) устья аорты (редко легочного ствола), предсердно-желудочковых отверстий либо неполным смыканием или прободением створок клапанов сердца, что приводит к недостаточности функции клапана и регургитации крови через клапанный дефект. В соответствии с локализацией и характером П. с. их обозначают как аортальный, митральный, трикуспидальный стеноз или недостаточность. Нередко стеноз отверстия и недостаточность соответствующего ему клапана сочетаются (сочетанный порок): стеноз устья аорты и недостаточность аортального клапана (сочетанный аортальный порок сердца) или стеноз левого предсердно-желудочкового отверстия и недостаточность митрального клапана (сочетанный митральный порок сердца) и т. д. Если выявляется поражение одновременно двух или более отверстий или клапанов, говорят о комбинированном пороке (напр., комбинированный митрально-аортальный порок). Для определения показаний к хирургическому лечению и прогноза отдельных П. с. их классифицируют по степени анатомических изменений и гемодинамических нарушений. Если признаки недостаточности кровообращения отсутствуют, порок считают компенсированным, а с момента их появления — декомпенсированным.
Наиболее частая причина приобретенных П. с. — эндокардит — ревматический или (реже) другой природы. Иногда к развитию П. с. приводят атеросклероз, инфаркт миокарда, травма сердца, операция на сердце.
Митральный стеноз, или сужение левого предсердно-желудочкового отверстия, почти всегда имеет ревматическое происхождение. Порок формируется в результате деформации створок митрального клапана и образования сращений между ними. В узком предсердно-желудочковом отверстии возникает препятствие току крови из левого предсердия в левый желудочек, что ведет к повышению давления крови в левом предсердии. Полость его расширяется, стенки гипертрофируются. В дальнейшем повышение давления крови передается на сосуды легких и правый желудочек, к-рый также растягивается и гипертрофируется. Выброс крови из левого желудочка (ударный объем) уменьшен; потребность в увеличении объема кровообращения компенсируется тахикардией.
Больные могут жаловаться на утомляемость, одышку и сердцебиение при физической нагрузке. Диагностическое значение могут иметь данные осмотра больного. Если порок приобретен в детском или юношеском возрасте, то отмечается отставание в физическом развитии — больные астеничны, худощавы, невысокого роста (митральный нанизм). Кожа бледная, но наблюдается цианотичный румянец на щеках (иногда на носу, подбородке), а при декомпенсированном пороке также цианоз губ, что создает характерный для этого порока внешний вид больного. При резко выраженном митральном стенозе и гипертрофии правого желудочка выявляются сотрясения передней грудной стенки при сокращениях сердца (сердечный толчок), а также пульсация в подложечной области. Перкуторно сердце расширено вверх (за счет увеличения левого предсердия) и вправо (за счет увеличения правого предсердия).
Первый тон сердца на верхушке сердца усилен, часто имеет хлопающий тембр; второй тон в точке Боткина и особенно над легочным стволом усилен и нередко также расщеплен, что создает трехчленный ритм перепела — патогномоничный аускультативный симптом митрального стеноза. Высокоспецифичным признаком этого порока является также пресистолический, т. е. усиливающийся перед первым тоном диастолический шум на верхушке сердца и в точке Боткина. У больных с мерцательной аритмией пресисто-лическое усиление диастолического шума обычно отсутствует. Документировать и детально проанализировать слышимые изменения тонов и шумы сердца помогает фонокардиография. При рентгенол. исследовании выявляют так наз. митральную конфигурацию сердца за счет увеличения левого предсердия и правых отделов. На ЭКГ имеются признаки гипертрофии левого предсердия и правого желудочка. Надежную диагностическую информацию о наличии митрального стеноза дает эхокардиография.
По мере декомпенсации порока у больных нарастает застой в малом круге кровообращения, появляются одышка, тахикардия, наклонность к кашлю (проявление застойного бронхита), возможно кровохарканье. При значительном митральном стенозе наблюдаются приступы сердечной астмы; при физической нагрузке нередко развивается отек легких (см. Легкие). Легочная гипертензия приводит к склерозированию сосудов легких, что дополнительно увеличивает нагрузку на правый желудочек и способствует его декомпенсации, к-рая проявляется повышением венозного давления, увеличением печени, отеками (возможны асцит, гидроторакс). В связи с постоянным перерастяже-нием правого предсердия у больных часто возникает мерцательная аритмия, усугубляющая сердечную недостаточность и способствующая развитию других осложнений, в частности тромбообразованию в полостях предсердий и тромбоэмболии легочных артерий, артерий большого круга кровообращения.
Недостаточность митрального клапана в большинстве случаев развивается в исходе ревматического эндокардита и обусловлена деформацией и укорочением створок клапана, а также укорочением хорд, что препятствует полному смыканию створок во время систолы желудочков; при этом часть крови возвращается из левого желудочка в левое предсердие. При инфаркте миокарда возможно развитие острой митральной недостаточности вследствие разрыва сосочковой мышцы. Особой формой митральной недостаточности является пролапс митрального клапана, т. е. избыточное прогибание его створок в полость левого предсердия с их размыканием в определенный момент систолы. Пролапс митрального клапана может быть следствием слабости сосочковых мышц или растяжения сухожильных хорд митрального клапана в результате миокардита, ишемии миокарда, заболеваний, характеризующихся врожденной слабостью соединительной ткани, и др. Недостаточность митрального клапана ведет к расширению и гипертрофии как левого предсердия, так и левого желудочка, нагрузка к-рых повышена за счет работы на перемещение регургити-руемого объема крови. Гемодинамические изменения в сосудах легких и в правых отделах сердца аналогичны тем, к-рые наблюдаются при митральном стенозе, но они развиваются позже и носят менее выраженный характер. Сходны и жалобы больных, но во многих случаях больные длительно не предъявляют жалоб.
Первыми появляются жалобы на утомляемость и одышку при физической нагрузке. При осмотре больных может быть выявлен усиленный верхушечный толчок сердца. Перкуторно определяется расширение сердца вверх (за счет увеличения левого предсердия) и влево (за счет увеличения левого желудочка). Основной аускультативный симптом — систолический шум в области верхушки сердца, связанный с регургитацией крови через деформированный клапан. Шум проводится влево, в подмышечную обл;. ■ ь. При этом первый тон на верхушке .^рдца ослаблен или совсем не слышен; второй тон, как правило, усилен над легочным стволом (следствие легочной гипертензии). При фонокардиографическом исследовании обнаруживают на верхушке не слышимые ухом ослабленные колебания первого тона. Рентгенологически выявляют увеличение левого предсердия, левого желудочка, а при декомпенсации порока также застой крови в легких и увеличение правого желудочка. Для изменений ЭКГ при этом пороке характерны признаки гипертрофии левого предсердия и левого желудочка. Специальным методом эхокардиографии выявляют регургитацию крови через левое предсердно-желудочковое отверстие, что подтверждает диагноз. В случае тяжелой митральной недостаточности осуществляют протезирование клапана.
Пролапс митрального клапана аускульта-тивно характеризуется щелчком (он связан с несвоевременным размыканием створок клапана) и шумом, слышимыми в середине систолы. Громкость щелчка и шума усиливается при физической нагрузке (напр., после нескольких приседаний). Заболевание может протекать без субъективных симптомов; возможны ощущения болей и перебоев в области сердца (нередко у больных отмечается экстрасистолия). В очень редких случаях наблюдаются картина выраженной митральной недостаточности, развивается сердечная недостаточность.
Сочетанный митральный порок встречается чаще, чем изолированный митральный стеноз или недостаточность митрального клапана. Клин, картина и хирургическая тактика зависят от того, какое нарушение (стеноз или недостаточность) преобладает. Иногда точная оценка вида нарушения возможна только на основании данных зондирования сердца.
Стеноз устья аорты в юношеском возрасте чаще всего является следствием ревматического поражения; у пожилых людей он иногда обусловлен атеросклерозом. Поскольку при этом пороке выброс крови из левого желудочка в аорту затруднен, развивается гипертрофия левого желудочка. Больные обычно бледны. При осмотре отмечается усиленный верхушечный толчок сердца, смещенный влево. Пульс при выраженном аортальном стенозе медленный и малый; систолическое и пульсовое давление (разница между систолическим и диастолическим) несколько снижено. Перкуторно границы сердца расширены влево. Над аортой выслушивается систолический шум, обусловленный прохождением крови через суженное и деформированное устье аорты. Шум часто грубый, проводится по току крови на аорту и на сонные артерии; на фонокардиограмме он обычно имеет ромбовидную форму. Рентгенологически и по данным ЭКГ определяют гипертрофию левого желудочка. С помощью эхокардиографии можно оценить степень аортального стеноза. Обычно порок многие годы остается компенсированным. Декомпенсация начинается с растяжения полости левого желудочка, фиброзного кольца и формирования относительной недостаточности митрального клапана с характерными для нее одышкой и приступами удушья.
Аортальная недостаточность чаще всего развивается в исходе ревматического или подострого септического эндокардита; она может быть также следствием сифилитического поражения аорты. Гемодинамически порок проявляется регургитацией части крови из аорты в левый желудочек в период диастолы. Чем больше регургитация, тем меньшее количество крови распределяется в периферические капилляры и тем большую перегрузку избыточным объемом крови испытывает левый желудочек сердца, к-рый значительно увеличивается и гипертрофируется. При выраженной регургитации крови диастолическое АД снижается иногда до нуля, систолическое давление обычно несколько повышается (из-за увеличения ударного объема крови), в результате значительно возрастает пульсовое давление (вплоть до значений систолического АД). От величины пульсового давления зависит выраженность нек-рых клин, симптомов порока. Нередко на глаз заметна усиленная пульсация («пляска») сонных артерий. Обычно удается выявить так наз. капиллярный пульс. Для этого нажимают на кончик ногтя больного с такой силой, чтобы примерно половина ногтевого ложа побледнела; при аортальной недостаточности граница между розовой и бледной окраской пульсирует (симптом Квинке). Характерен высокий и скорый пульс. Диагностическое значение имеет выслушивание сосудистых шумов. Если с силой нажать головкой фонендоскопа на бедренную артерию, а затем постепенно уменьшать нажатие, то в определенный момент выслушивается двойной систолодиастолический шум (у здоровых лиц может быть слышен только систолический шум). При перкуссии обнаруживают значительное расширение сердца влево. Важнейший аускультативный признак аортальной недостаточности — нежный диастолический шум, слышимый в самом начале диастолы, сразу после второго тона сердца. Шум обычно лучше всего слышен в точке Боткина. На фонокардиограмме этот шум регистрируется как убывающий по интенсивности, занимающий почти всю диастолу. Рентгенологически сердце увеличено влево за счет левого желудочка; сердечная талия, т. е. угол между верхним контуром сердца и тенью сосудистого пучка, подчеркнута (аортальная конфигурация сердца). На ЭКГ выявляются признаки выраженной гипертрофии левого желудочка.
Декомпенсация порока, как и аортального стеноза, наступает обычно поздно. Однако, если развивается сердечная недостаточность, то она плохо поддается медикаментозному лечению. Хирургическое лечение аортальной недостаточности и сочетанного аортального порока состоит в протезировании аортального клапана.
Трикуспидальный стеноз — сужение правого предсердно-желудочкового отверстия в изолированном виде — наблюдается исключительно редко. Из-за препятствия на пути кровотока из правого предсердия в правый желудочек тонкостенное правое предсердие расширяется, а его миокард гипертрофируется, что проявляется на ЭКГ, рентгенологически и расширением границ сердца вправо по данным перкуссии. Над основанием мечевидного отростка непостоянно выслушиваются диастолический шум, к-рый усиливается (или появляется) по-еле физической нагрузки, и усиленный первый тон сердца. Рентгенологически обнаруживается увеличение правого предсердия. В ряде случаев диагнозу помогает эхокардиография. Декомпенсация порока проявляется выраженным застоем крови в венах большого круга кровообращения (набуханием шейных вен, увеличением печени, отеками, асцитом).
Недостаточность трикуспидального клапана характеризуется систолической регургитацией крови из правого желудочка в правое предсердие, что ведет к их гипертрофии, повышению давления в полых венах и застою крови в венах большого круга. Регургитация проявляется характерными для этого порока клин, симптомами — положительным венным пульсом (в частности, систолическим наполнением шейных вен) и пульсацией увеличенной печени. У больных, как правило, выражен цианоз лица, губ, кистей и стоп (акроцианоз). Гипертрофия правых отделов сердца проявляется расширением его границ вправо, усиленным сердечным толчком, пульсацией в подложечной области, характерными изменениями на ЭКГ и рентгенологически. У основания мечевидного отростка выслушиваются громкий систолический шум, к-рый усиливается при задержке дыхания на высоте вдоха, и ослабление первого тона сердца. Декомпенсация порока, как и при трикуспидальном стенозе, характеризуется значительным повышением венозного давления, набуханием яремных и периферических вен, увеличением печени, появлением отеков, асцита, гидроторакса.
Диагноз врожденных и приобретенных П. с. основывается на характерных клин, проявлениях и данных комплексного обследования, включая рентгенол. исследования, электрокардиографию, фонокардиографию, эхокардиографию, при необходимости — зондирование полостей сердца. В доклинической стадии диагностике компенсированных П. с. могут помочь рентгенол. исследования, электрокардиография и выслушивание сердца, производимые в порядке профилактического обследования при диспансеризации детей и взрослого населения. Дифференциальный диагноз чаще всего проводят с кардиомиопатиями, легочным сердцем, иногда с миокардитом, миокардиодистрофией (напр., при анемии, тиреотоксикозе).
Лечение больных с П. с. в стадии декомпенсации всегда комплексное. Оно включает организацию необходимого режима физической активности, медикаментозную терапию сердечной недостаточности и других осложнений, диету, ЛФК.
Хирургическое лечение является наиболее радикальным. Наличие врожденного П. с. требует обязательной консультации кардиохирурга и, как правило, является показанием к хирургическому лечению. Применяют хирургическую коррекцию наиболее распространенных врожденных П. с. — открытого артериального протока, коарктации аорты, дефектов межпредсердной и межжелудочковой перегородок, неосложненных форм тетрады Фалло и ряда более редких врожденных П. с., причем операции все чаще производят у новорожденных и детей первого года жизни. При многих врожденных П. с. реконструктивные операции позволяют восстановить естественное взаимоотношение структур сердца.
Существенно расширились показания к хирургическому лечению приобретенных П. с. Пороки с преимущественным нарушением функции аортального, митрального, трикуспидального клапанов, а также комбинированные П. с. требуют хирургического лечения в тех случаях, когда консервативное лечение оказывается неэффективным и обычная физическая нагрузка вызывает у больных утомляемость, одышку, сердцебиение, ангинозные боли. Реконструктивные операции при приобретенных П. с. выполняют с целью сохранения собственных клапанов сердца больного и восстановления их функции, в т. ч. путем вальвулопластики (сшивания створок, использования клапанов сердец животных и др.). При невозможности клапаносохраняющей операции прибегают к замене клапанов механическими или биол. протезами. Основным противопоказанием к хирургическому лечению П. с. является поздняя стадия декомпенсации порока с выраженным нарушением кровообращения, к-рое привело к необратимым изменениям функции различных органов и систем организма больного.
Большинство операций на сердце выполняют в условиях искусственного кровообращения под зрительным контролем на открытом сердце. После операций на сердце больные нуждаются в длительной физической реабилитации с постепенным восстановлением их физической активности до оптимального уровня. Ухудшение в состоянии оперированного больного может быть связано с развитием осложнений, вызванных хирургическим вмешательством; поэтому оперированные больные должны периодически проходить обследования в специализированных кардиохирургических центрах. При неосложненном течении послеоперационного периода многие больные через 6-12 мес. после операции способны вернуться к трудовой деятельности. В этот период особенное значение приобретает психическая реабилитация больных. Она призвана сформировать у больного чувство уверенности в своих силах. В достижении этого результата важную роль играют однонаправленные усилия всех медработников, включая медсестер, контактирующих с больным и его родственниками.
Прогноз зависит от вида и тяжести порока. При нек-рых видах врожденных П. с. (открытом артериальном протоке, дефекте межпредсердной перегородки, изолированном стенозе легочной артерии) больные нередко живут без операции до 20-летнего возраста и дольше. У больных с приобретенными П. с. прогноз зависит не только от тяжести порока, но и от характера течения основного заболевания (повторных ревматических атак, рецидивов бактериального эндокардита и пр.) и эффективности мер по его лечению и профилактике. Своевременное хирургическое лечение улучшает прогноз. Успехи современной сердечной хирургии позволяют не только спасать жизнь больных, но и вернуть многих из них к активной жизни и трудовой деятельности. Нередко с нетяжелыми П. с. больные доживают до глубокой старости.
