Нефрит почек симптомы лечение
Нефрит почек болезнь симптомы лечение
Нефрит почек (nephritis; греч. nephros почка+ -itis) — воспалительное заболевание почек с поражением почечных клубочков или межуточной ткани и канальцев почек, чашечнолоханочной системы. В зависимости от причины и характера заболевания, преимущественной локализации воспалительных изменений различают:
- гломерулонефрит,
- пиелонефрит,
- интерстициальный Н.,
- наследствен-ный Н.,
- учевой (радиационный) нефрит
Гломерулонефрит — воспаление почечных клубочков, в меньшей степени канальцев, сопровождающееся нарушениями кровообращения в пдчках с задержкой в организме воды и соли, нередко развитием артериальной гипертензии. Различают острый, подострый, или быстропрогрессирующий, и хрон. гломерулонефрит. Заболевание может развиться как самостоятельной (первичный гломерулонефрит) и в связи с другим системным заболеванием (вторичный гломерулонефрит, напр. при системной красной волчанке, капилляротоксикозе). Наиболее часто причиной заболевания является стрептококковая инфекция, реже туберкулез, малярия, сифилис. Заболевание может быть спровоцировано вакцинацией, аллергией на пыльцу растений, лекарственными препаратами.
При гломерулонефрите нарушаются почечное кровообращение, выработка проти-вогипертензивных факторов, стимулируется задержка в организме воды и соли, что служит основой для формирования артериальной гипертензии. При выраженном снижении почечного клубочкового кровотока снижается скорость фильтрации и нарушается процесс почечного очищения крови от продуктов обмена, что лежит в основе почечной недостаточности. При чрезмерно активном или продолжительном воспалении капилляры почечных клубочков запу-стевают, и клубочки подвергаются склерозу. С гибелью более половины почечных клубочков развивается хрон. почечная недостаточность. Возникновению гломерулонефрита и переходу его в хрон. форму способствуют охлаждение, чрезмерное потребление соли, хрон. инфекция (тонзиллит, кариес зубов, аднексит, гепатит, туберкулез), алкогольная интоксикация.
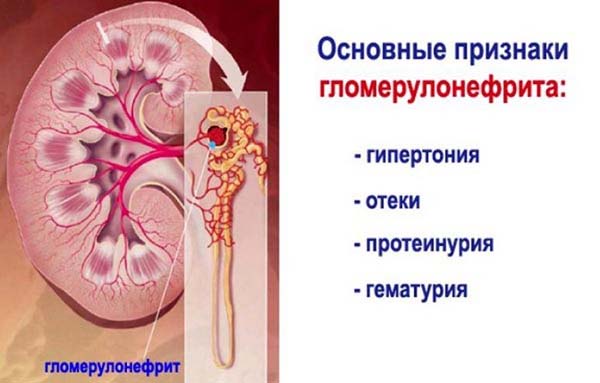
Острый гломерулонефрит чаще развивается у лиц молодого возраста, характеризуется отеками, артериальной гипертензией и патол. изменениями мочи. У больных отмечается резкое уменьшение мочеотделения, иногда до полной анурии. Отеки (преимущественно на лице) в сочетании с бледностью кожи создают характерный внешний вид больного. Затем отеки распространяются по всему телу.
Гипертензия чаще предшествует другим симптомам болезни. Обычно она умеренная, однако возможно повышение АД до 200/120 мм рт. ст. Гипертензия служит причиной развития выраженной недостаточности кровообращения (одышка, кровохарканье, приступы сердечной астмы). При высоком АД, отеке мозга может развиться нефритическая эклампсия, к-рая проявляется резчайшими головными болями, рвотой, эпилептиформными судорожными приступами. Гипертензия и отек сетчатки глаза вызывают нарушение зрения с появлением «тумана» перед глазами. Иногда вследствие отслойки сетчатки наступает полная потеря зрения. Наблюдаются гематурия и протеинурия (см. Моча). В осадке мочи находят выщелоченные эритроциты, лейкоциты, цилиндры и почечный эпителий. Количество белка в моче нередко превышает 3 г/л.
Лечение острого гломерулонефрита и обострения хрон. гломерулонефрита проводят в условиях стационара. При выраженных отеках и артериальной гипертензии назначают строгий постельный режим, диету с ограничением жидкости, соли, а в случае почечной недостаточности — белка. Потребление соли ограничивают и при выздоровлении или в период стихания хрон. процесса. Применяют фуросемид (лазикс) по 40-60 мг в сутки по утрам или гипотиазид по 100—150 мг в сутки. Во избежание калиевого истощения рекомендуют продукты, богатые калием (курагу, изюм, печеный картофель), или препараты калия. Для стимуляции диуреза применяют спиронолактон (верошпирон) по 100-150 мг в сутки, эуфиллин 2,4% р-р 5—10 мл в 10—20 мл 20-40% р-ра глюкозы внутривенно 1—2 раза в сутки. Из гипотензивных средств рекомендуют клофелин 0,075—0,15 мг 2—4 раза в сутки или метилдофа (допе-гит) по 0,25-0,5 г 2—3 раза в сутки под контролем АД. При хорошем состоянии кровообращения для лечения гипертензии применяют анаприлин по 40-80 мг 2—3 раза в сутки под контролем частоты пульса. При урежении пульса до 60—56 в 1 мин дозу ана-прилина уменьшают или препарат временно отменяют. При наличии очаговой инфекции производят санацию очага (напр., тонзиллэктомию) и проводят курсами по 6—7 дней антибактериальную терапию. Для лечения иммунного воспаления применяют гепарин по 5 тыс. ЕД подкожно 4 раза в сутки'под контролем времени свертывания крови, дипиридамол (курантил) по 100 мг 4 раза в сутки или пентоксифиллин (трентал) по 100-200 мг 3 раза в сутки, глюкокортикоидные гормоны (преднизолон, метилпреднизолон, дек-сазон), цитостатики (хлорбутин, циклофос-фан и азатиоприн). Назначение этих средств связано с определенным риском и может проводиться только специалистом. При осложнении гломерулонефрита острой сердечной недостаточностью с приступами удушья применяют строфантин 0,05% р-р 0,5—1 мл внутривенно, нитроглицерин капельно внутривенно, нанипрусс или арфонад (лечение проводит только врач!), фентанил 0,005% р-р по 1-2 мл. У больных с олигурией производят ультрафильтрацию или постоянную артериовенозную гемофильтрацию с целью удаления избытка жидкости и восстановления должного объема циркулирующей крови. При приступах эклампсии применяют папаверин 2% р-р по 2—4 мл, эуфиллин, 2,4% р-р 5—10 мл в 10-20 мл 20—40% р-ра глюкозы, аминазин 2,5% р-р по 1—2 мл, магния сульфат 25% р-р по 10-20 мл внутривенно медленно, реланиум по 5—10 мг (или 1—2 мл) внутривенно.
Прогноз при остром гломерулонефрите благоприятен при условии своевременно начатого лечения. Большинство симптомов исчезает при лечении спустя 1—2 мес., и постепенно наступает выздоровление. В исключительных случаях возможен смертельный исход в связи с кровоизлиянием в мозг или острой сердечной недостаточностью. В тех случаях, когда симптомы болезни не исчезают в течение года, вероятен переход острого гломерулонефрита в хронический.
Профилактика острого гломерулонефрита состоит в предупреждении и лечении острых инф. болезней и санации очагов инфекции в полости рта и носоглотке. Выздоравливающим запрещается работа, связанная с физическим напряжением и охлаждение. Беременность и роды нежелательны в течение трех последующих лет. Больные, перенесшие острый гломерулонефрит, должны находиться под диспансерным наблюдением (необходимы периодические измерения АД и исследование мочи).
Хронический гломерулонефрит развивается после перенесенного острого при прогрессирующем течении заболевания. Возможно возникновение хронического гломерулонефрита без предшествующего острого начала в результате латентно протекающего малосимптомного процесса. Как и острый, клинически он проявляется отеками, артериальной гипертензией и изменениями в моче.
Хрон. гломерулонефрит может протекать как подострый злокачественный гломерулонефрит (со стойкой артериальной гипертензией, упорными отеками, снижением плотности мочи); хрон. гломерулонефрит с нефротическим синдромом (проявляется протеинурией и цилиндрурией, в крови отмечается снижение количества общего белка, увеличение уровня холестерина); хрон. гломерулонефрит со вторичной гипертензией (проявляется значительным повышением АД, повторными носовыми кровотечениями, сосудистыми спазмами, ухудшением зрения); хрон. гломерулонефрит смешанного типа (характеризуется упорными отеками, высоким АД). Для всех форм хрон. гломерулонефрита характерно развитие хрон. почечной недостаточности.
Диагноз устанавливают на основании анамнеза (сведения о перенесенном ранее остром гломерулонефрите) и характерных клин, симптомов. В отличие от гипертонической болезни при гипертоническом типе хрон. гломерулонефрита изменения в моче предшествуют артериальной гипертензии, гипертрофия миокарда менее выражена, реже возникают гипертонические кризы и менее интенсивно развивается атеросклероз. При дифференциальной диагностике с хрон. пиелонефритом имеет значение характерная для него бактериурия (св. 105 микробных тел в 1 мл мочи). Хрон. гломерулонефрит с нефротическим синдромом следует дифференцировать с нефротическим синдромом другого генеза. При хрон. гломерулонефрите наряду с нефротическим синдромом всегда имеются признаки воспалительного поражения почек в виде умеренной гематурии и тенденция к повышению АД. У беременных необходимо дифференцировать хрон. гломерулонефрит с нефропатией. При этом следует учитывать, что нефропатия беременных наблюдается во второй половине беременности. При тяжелом течении хрон. гломерулонефрита у беременных возможны преждевременные роды, преждевременная отслойка плаценты, внутриутробная смерть плода. Случаи тяжелого течения гломерулонефрита у беременных с повышением АД, выраженной почечной недостаточностью являются показанием к прерыванию беременности.
Основой профилактики хрон. гломерулонефрита является своевременное устранение очагов инфекции в организме. При удовлетворительном общем состоянии, невысоком АД и отсутствии выраженных явлений недостаточности функции почек показано сан.-кур. лечение в теплое время года.
Особенности у детей. Гломерулонефрит — наиболее частая форма заболевания почек в детском возрасте.
Гематурическая форма его проявляется выраженной гематурией, отеками на лице, артериальной гипертензией в начале заболевания. Течение обычно волнообразное или затяжное. Заболевание редко протекает остро и заканчивается выздоровлением. Значительно чаще в детском возрасте инфекционно-аллергическое поражение почек с самого начала принимает хрон. течение.
Нефротическая (отечно-альбуминуриче-ская) форма характеризуется распространенными отеками (периферическими и полостными). Характерно длительное волнообразное течение с периодами улучшения и новыми обострениями.
Смешанная форма — наиболее тяжелая и прогностически неблагоприятная. Характерны стойкая гипертензия, отеки, упорная протеинурия и гематурия, развитие уремии.
В активной фазе необходим постельный режим в течение 4—6 нед. В начале заболевания показаны фруктово-сахарные дни: ребенок получает 10 г сахара и 50 г фруктов на 1 кг массы тела. Введение белков ограничивают лишь в первые дни лечения, после чего ребенка переводят на полноценный белковый режим. Бессолевая диета показана только при наличии выраженного отечного или гипертензионного синдромов и введении больших доз глюкокортикоидов. Ограничение жидкости не обосновано даже при отечном синдроме. С первых дней назначают антибиотики, десенсибилизирующие и гипотензивные средства, глюкокортикоиды, мочегонные средства, витамины.
Интерстициальный нефрит — воспаление почек с преимущественным поражением межуточной ткани и канальцев. Он может быть вызван негноеродной инфекцией (вирус коревой краснухи, ветряной оспы), антигенами банальной бактериальной флоры, вакциной, токсичным лекарственным препаратом.
Клинически начинается бурно с болей в животе и поясничной области, тошноты, рвоты; нередки расстройства стула, желтуха, олигурия. Температура тела может повышаться до 39—40°, на коже могут быть выявлены аллергическая сыпь, кровоизлияния, очаги некроза. В анализах крови может быть выраженный лейкоцитоз, прогрессирующая анемия и тромбоцитопения либо лейкопения и даже агранулоцитоз. В анализах мочи отмечаются гематурия, протеинурия, бактериальная лейкоцитурия, в большом количестве обнаруживаются в осадке клетки канальцевого эпителия и цилиндры. Диурез может быть нормальный, уменьшен или увеличен, при этом возможны азотемия и нарушения электролитного состава крови.
Хрон. интерстициальный Н. чаще встречается у детей, обусловлен наследственной патологией обмена щавелевой или мочевой кислот, расстройством обмена кальция. В отдельных случаях повреждение почек бывает обусловлено хрон. интоксикацией свинцом, солями других тяжелых металлов, злоупотреблением анальгином, фенацетином и салицилатами.
Характерны нарушения концентрационной функции почек; в конечной стадии развивается уремия. Наиболее ранними признаками считаются полиурия, жажда, никтурия, артериальная гипертензия. В осадке мочи находят много лейкоцитов, эритроцитов, цилиндры, кристаллы солей. Протеинурия редко превышает 1 г/л.
Диагноз иногда требует сложного и многокомпонентного исследования мочи, определения концентрационной способности почек, проведения пункционной биопсии почек. Лечение направлено на устранение основной причины заболевания, коррекцию обмена веществ и ликвидацию осложнений.
Наследственный нефрит - генетически обусловленное заболевание почек. Выявляется нередко у нескольких членов семьи. Тяжелее протекает у лиц мужского пола. Болезнь может проявиться уже в детском возрасте. Дети отстают в умственном и физическом развитии, часто болеют банальными инфекциями, для них характерен более низкий уровень АД* При исследовании мочи выявляется микрогематурия, умеренная протеинурия, иногда лейкоцитурия. Функция почек вначале может быть нормальной или несколько сниженной, однако после нескольких обострений или лечения токсичными антибиотиками может довольно быстро развиться хрон. почечная недостаточность. В поздней стадии болезни отмечаются анемия, артериальная гипертензия, прогрессирует азотемия. Диурез может долго оставаться в нормальных пределах или быть даже несколько увеличенным.
Кроме признаков заболевания почек у таких больных наблюдаются снижение слуха, неправильное развитие радужки, близорукость высокой степени, сращение пальцев (синдактилия), недоразвитие ногтей и др.
Лечение симптоматическое: общеукрепляющие мероприятия, устранение факторов, вызывающих обострение болезни (прививки, инсоляция, охлаждение, физические нагрузки). Питание должно быть полноценным. При обострении принимают курантил, трентал, гепарин, резохин. В случае развития нефротического синдрома необходима госпитализация. При уремии показаны диета с ограничением белка, анаболические гормоны, энтеросорбция, кетостерил по 6—8 г в сутки; на этапе терминальной почечной недостаточности применяют гемодиализ или производят пересадку почки.
Прогноз у женщин в основном благоприятный. У мужчин болезнь часто приводит к уремии в юношеском или молодом возрасте. Профилактика состоит в медико-генетическиом консультировании.
Лучевой нефрит развивается как следствие воздействия ионизирующего излучения на область почек. Характерны артериальная гипертензия, анемия, протеинурия, микрогематурия, снижение плотности мочи. Артериальная гипертензия может приобретать злокачественное течение, ускоряя развитие уремии и сердечной недостаточности. Лечение направлено на снижение АД, улучшение почечного кровообращения, стимуляцию восстановительных процессов. Прогноз зависит от тяжести повреждения, течения артериальной гипертензии, функциональной способности почек. Профилактика состоит в выполнении комплекса мероприятий по радиационной защите (см. Противолучевая защита, Радиационная безопасность).
